胃癌是全球第五大常见癌症,以及第四大癌症相关死亡原因。
环境暴露被认为是绝大多数胃癌病例的驱动因素,如不健康的饮食习惯、吸烟、慢性幽门螺杆菌感染等,这些因素与胃癌的发生密切相关。其中,幽门螺杆菌感染与胃癌风险之间的关系早在1991年就被首次报道,这导致幽门螺杆菌在1994年被世界卫生组织归类为I类致癌物。据统计,如今世界上有一半以上的人遭受幽门螺杆菌的困扰,在东亚地区因幽门螺杆菌感染导致的胃癌发生率已达十万分之17.6。
一项随机对照试验显示,幽门螺杆菌的根除可以降低胃癌的发病率,即使是在一级亲属中有胃癌的人群中也能看到效果。然而,家族通常共享遗传和环境因素,因此不清楚根除治疗是主要在基因易感人群中有效,或是在任何人群中都有效。
近日,一篇发表在《新英格兰医学杂志》期刊上的文章提出,部分基因的胚系致病性变异与幽门螺杆菌感染会形成两面包夹之势,极大加剧胃癌患病风险[1]。
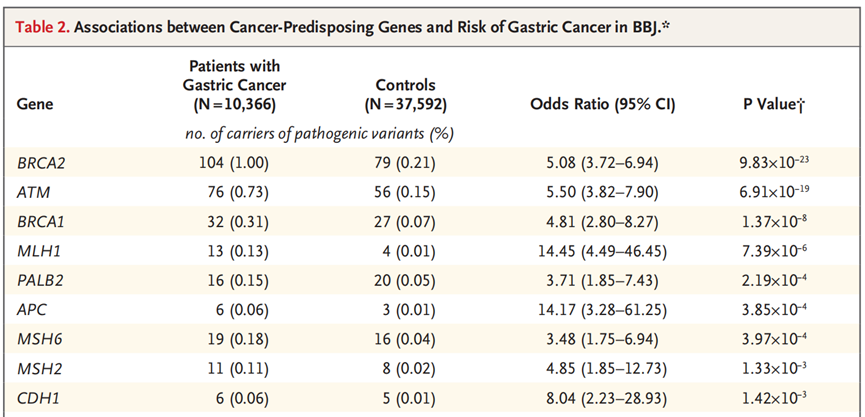
日本理研综合医学科学中心的Yukihide Momozawa和他的同事们基于5.6万名幽门螺杆菌感染者的数据分析结果,鉴定BRCA1、BRCA2、APC、ATM、CDH1、MLH1、MSH2、MSH6和PALB2为9个胃癌风险基因,其胚系致病性变异与胃癌风险提高相关。
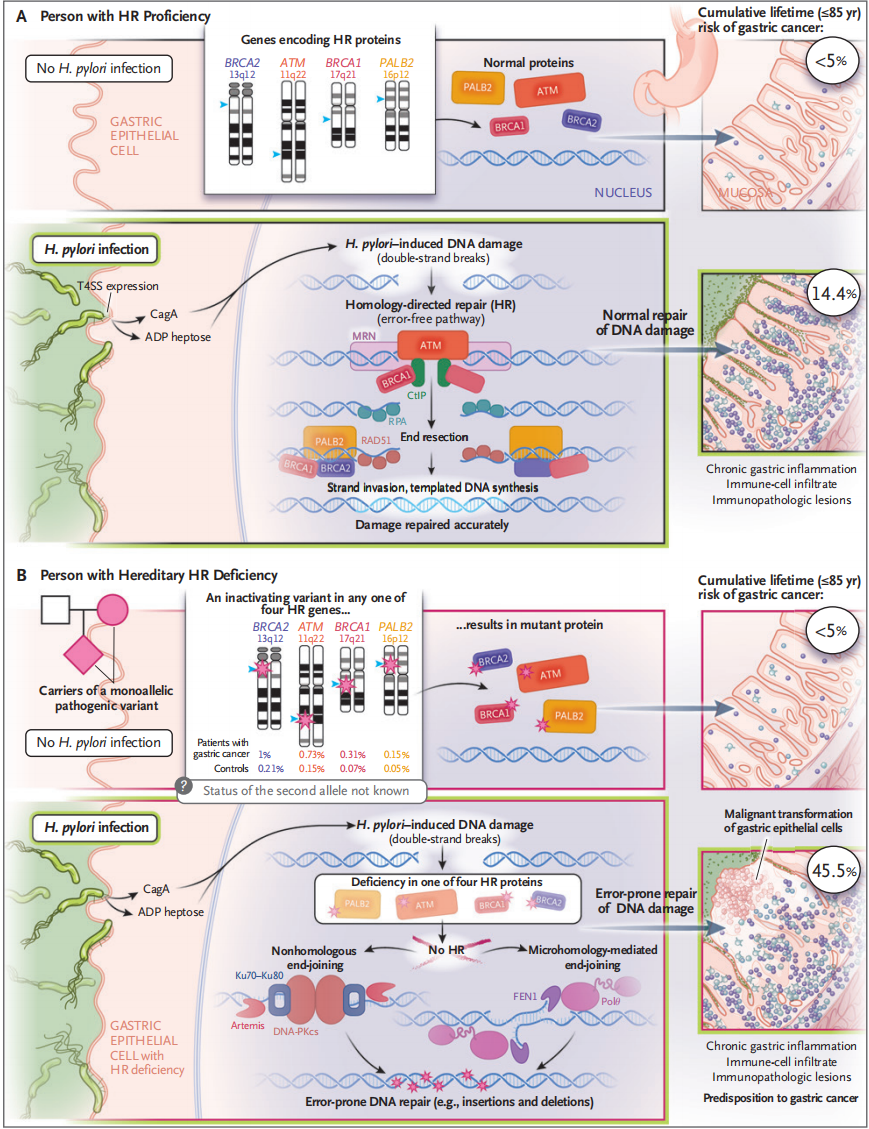
同时还揭示,在感染幽门螺杆菌的人群中,ATM、BRCA1、BRCA2、PALB2这4种编码同源重组蛋白的基因发生任何一种胚系致病性变异,其85岁之前发生胃癌的风险为45.5%,是普通幽门螺杆菌感染者的3倍多。
论文首页截图
在这项研究中,研究者们纳入来自日本生物库(BBJ)的10426名胃癌患者、38153名非胃癌患者,以及来自爱知癌症中心医院流行病学研究项目(HERPACC)的1433名胃癌患者、5997名非胃癌患者进行分析。
所有参与者均受幽门螺杆菌感染。其中,来自BBJ或HERPACC的胃癌患者中位年龄为69或62岁,男性占比74.5%或74.6%;对照组参与者中位年龄为64岁或55岁,男性占比为53.1%或51.1%。
首先,研究者们基于BBJ队列对以下27个癌症易感基因的胚系致病性变异与胃癌风险之间的关系进行评估,包括编码同源重组蛋白的基因(HR基因)、编码错配修复蛋白的基因等:CDH1、ATM、BARD1、BRCA1、BRCA2、BRIP1、CHEK2、PALB2、RAD51C、RAD51D、MLH1、MSH2、MSH6、PMS2、APC、 BMPR1A、CDK4、CDKN2A、EPCAM、HOXB13、MUTYH、NBN、NF1、PTEN、SMAD4、STK11、TP53。
分析结果显示,BRCA1、BRCA2、APC、ATM、CDH1、MLH1、MSH2、MSH6、PALB2这九个基因发生胚系变异时会增加胃癌易感性,与胃癌风险显著相关。
九个胃癌易感基因
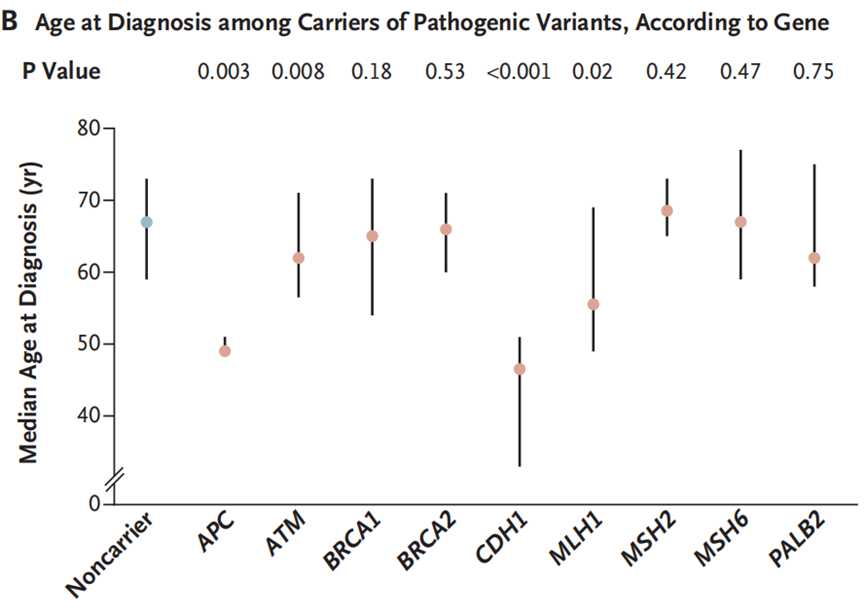
研究者们进一步调查了BBJ队列中基因变异携带者的年龄和临床诊断特征,结果发现,携带这些基因胚系致病性变异的人确诊胃癌时的年龄比非携带者更年轻。携带其中任何一个基因胚系致病性变异的患者,其诊断年龄中位数比非携带者年轻10岁以上,例如APC基因、CDH1基因、MLH1基因胚系致病性变异携带者的诊断中位数分别为18.0岁、20.5岁、11.5岁。
基因致病性变异携带者确诊时的年龄
随后,研究者们基于HERPACC队列鉴定出以上9个胃癌风险基因的74种胚系致病性变异。
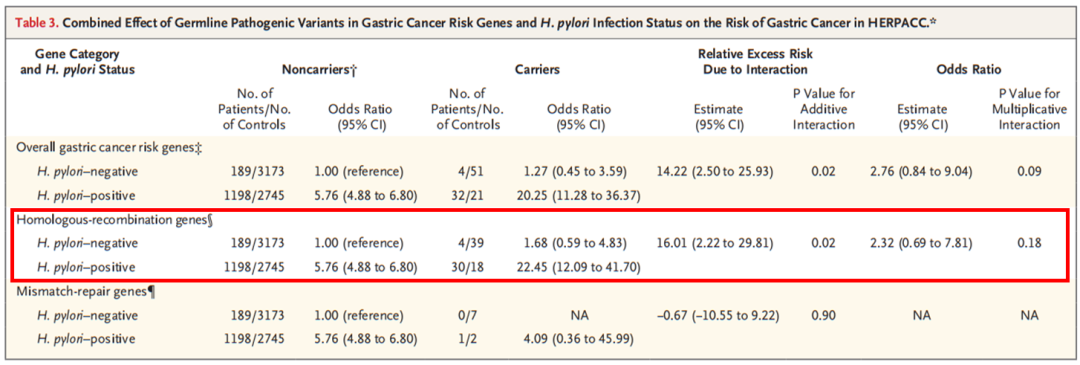
另外还发现,与不携带HR基因胚系致病性变异且未感染幽门螺杆菌的人群相比,只感染幽门螺杆菌的人患胃癌风险增加476%(OR,5.76;95%CI,4.88-6.80);只携带HR基因胚系致病性变异的人患胃癌风险增加68%(OR,1.68;95%CI,0.59-4.83);而感染幽门螺杆菌+携带HR基因胚系致病性变异的人,患胃癌风险增加21倍多(OR,22.45;95%CI,12.09-41.70)。
分析结果提示,ATM、BRCA1、BRCA2、PALB2这4种HR基因发生任何一种胚系致病性变异,与幽门螺杆菌感染之间存在很强的相互作用,超额相对风险增加15.01(RERI,16.01;95%CI,2.22-29.81;P=0.02)。
HERPACC队列中,胃癌风险基因胚系致病性变异与幽门螺杆菌感染状态对胃癌风险的联合影响
相比之下,并未发现修复错配基因的胚系致病性变异和幽门螺杆菌感染之间存在强相互作用。
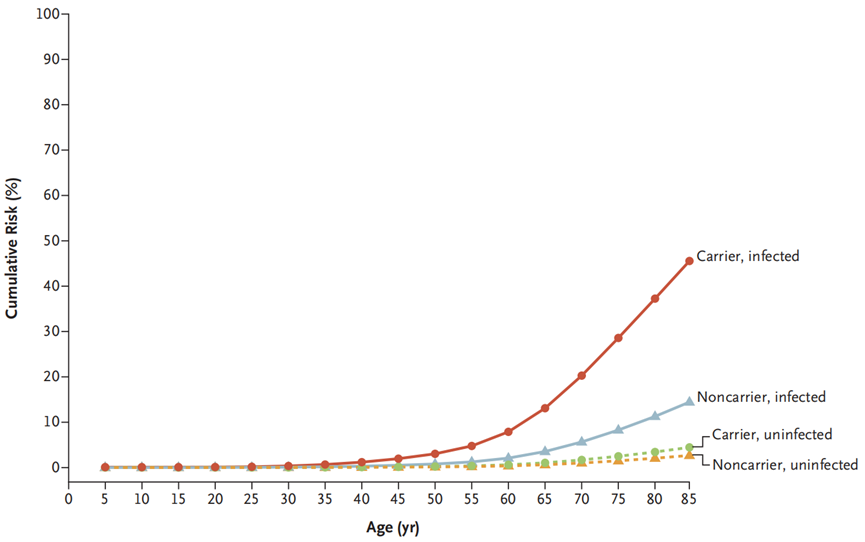
对于感染幽门螺杆菌的人来说,如果携带ATM、BRCA1、BRCA2和PALB2这4种HR基因的胚系致病性变异,在85岁之前发生胃癌的风险高达45.5%(95%CI,20.7-62.6),远高于非携带者的14.4%(95%CI,12.2-16.6)。而对于没有感染幽门螺杆菌的人群来说,是否携带HR基因胚系致病性变异,85岁之前发生胃癌的风险均低于5%。
不同人群到85岁时的累计患胃癌风险
研究者们对这背后的机制进行了推测。已有研究表明,幽门螺杆菌分泌的多功能效应蛋白CagA,会引起DNA双链断裂以及同源重组修复功能受损,导致基因组不稳定,有助于胃癌的发生。而对于HR基因胚系致病性变异的人来说,介导同源重组的蛋白无法正常表达,幽门螺杆菌感染所导致的胃癌相关 NA损伤作用则被放大。
推测HR基因致病性变异与幽门螺杆菌感染之间互作的机制[2]
总体来说,研究者们鉴定了9个胃癌风险基因,其胚系致病性变异与胃癌易感性相关。其中,编码同源重组蛋白的基因发生胚系致病性变异,与幽门螺杆菌感染之间具有很强的相关性。对于幽门螺杆菌感染者来说,ATM、BRCA1、BRCA2、PALB2基因发生胚系致病性变异大大提高其胃癌患病风险。
研究者们提出,在已知携带HR基因胚系致病性变异的人群中,检测和根除幽门螺杆菌感染可能尤为重要。
参考文献:
[1]https://www.nejm.org/doi/full/10.1056/NEJMoa2211807
[2]https://www.nejm.org/doi/full/10.1056/NEJMe2215503
来自: 奇点肿瘤探秘
更多阅读: